Решительная Медицинская Реформа

Итак, прошло полтора года с момента анонса Решительной Медицинской Реформы действующей командой Минздрава. Сломано немало копий, наломано немало дров.
Особенно вокруг законопроекта (уже закона) 6327. Хотелось бы вспомнить некоторые обещания касательно реформы системы первичной медицинской помощи, оговорить некоторые моменты громкого пиара, сравнить с результатами и подумать – что же это вообще было?
Начнем с маленькой магии цифр и обещаний. Помните ли вы, с какой озвучиваемой суммы на одного человека начиналась вся эпопея? Двести десять (210) гривен на одного человека было заявлено при подаче законопроекта на первое чтение в ВР. Потом эта сумма постепенно росла – сначала 210 гривен превратились в 240. Еще позже – в 270 гривен, затем 300, и вот наконец-то в конце прошлого года была озвучена окончательная сумма в 370 гривен на одного человека. Много это или мало и о чем это говорит?
А говорить это может об одном из двух. Либо о полной некомпетенции авторов реформы, либо о намеренном саботаже работы всей медицинской службы государства. Например, в бюджете-2016 общий размер медицинской субвенции составлял 44 млрд гривен. Из которых чуть более 8 млрд ушло на первичку. В пересчете на душу населения – примерно 215 гривен на одного человека.
При этом из бюджета выделялись дополнительные средства на наполнение зарплатных фондов (более 3 млрд гривен), из-за общего повышения минималки. С учетом этих средств расходы на первичку составили порядка 270 гривен на одного человека. В бюджете-2017 (который принимался именно тогда, когда анонсировали реформу) было заложено уже 54 млрд гривен, из которых более 11 миллиардов отдано первичке. Или около 290 гривен на одного человека. Вопрос: где 210 гривен и где 290?
Теперь немножко о пиаре и манипуляциях вокруг продвижения собственного законопроекта. Об этом можно писать часами, в экспертных кругах еще с прошлой весны Минздрав за глаза называют не иначе, как «министерство пиара». Но так как в статье и так будет очень много букв – рассмотрим лишь наиболее яркие.
Обещанное медицинское страхование к моменту анонса законопроекта превратилось в эфемерные «госгарантии». И, абсолютно предсказуемо, ничего общего со страховой моделью эти «гарантии» не имеют. В отличие от страховки, которая покрывает практически любые РАСХОДЫ на оказание медицинской помощи и когда страхуемый четко знает и общий объем страховой суммы и проценты страховых выплат при том или ином страховом случае, «гарантии» покрывают лишь краткий перечень безусловно безоплатных УСЛУГ.
И пример манипуляции.
Мы тратим на здравоохранение очень большие деньги. В нынешнем году бюджет составляет более 77 млрд грн. Это — 4580 грн «страхового взноса» на каждое домохозяйство. По самым скромным подсчетам, этого хватит на страховое покрытие в размере около 100 тыс. грн на семью. Более того — нам хватит денег на уровень покрытия значительно выше, чем имеем сейчас
Для начала, 77 миллиардов – это не расходы на оказание медицинской помощи, а общий бюджет Минздрава. Куда включены и централизованные закупки, и содержание аппарата министерства, и множество целевых программ и других расходов. Размер же именно медицинской субвенции на 2016 год составлял 44 млрд гривен. Далее, 4580 гривен. Яркая, внушительная цифра. Вроде бы. Но на СЕМЬЮ. Которая с пересчетом на 44 миллиарда превращается 2770 гривен.
Или в 1100 гривен на человека в год. И на поликлиническое, и на госпитальное, и на экстренное медицинское обслуживание. Включая закупку лекарств и товаров медицинского назначения.
Больше не будет никаких «ведомственных больниц» или врачей-попрошаек с назначениями в здравотделе. Будет пациент, врач и Национальная служба здоровья, которая всегда заплатит за лечение.
Ведомственные больницы никуда не делись. В бюджете по-прежнему есть статьи расходов на оказание медицинской помощи сотрудников ведомств. Да и сами эти больницы подчиняются не Минздраву, а соответствующим ведомствам. И решать за ведомства вопросы финансирования этих больниц Минздрав просто не может. Что же касается «врачей-попрошаек» с «назначениями из здравотдела» – есть аж два момента. Если где-то и встречалась практика вынуждения врачей делать назначения по указке сверху, то, во-первых – это скорее спорадические случаи, во-вторых – максимум на уровне отдельных клиник, но никак не здравотделов. Ну и в конце концов, продвигаемый законопроект этих вопросов не касается вообще, а сам вопрос назначения не конкретных препаратов, а действующего вещества – решается (и решился) постановлением Кабмина.
Сейчас деньги на оказание медпомощи на первичке направляются в поликлиники или Центры ПМСП, где их расходуют на «стены» и зарплату. А после реформы деньги будут ходить за пациентами — за каждого из них семейный врач получит 210 грн на год.
Собственно 210 гривен мы уже разобрали. И коснемся вопроса финансирования далее в тексте. Кратко отмечу, что тут вообще все перевернуто с ног на голову. Сейчас финансирование учреждений первички было именно статейным, с защищенными статьями бюджета по зарплате и др. А вот после перехода на новую модель, бывший главврач учреждения, а теперь директор предприятия – действительно сможет тратить бюджет лишь на свое усмотрение.
Каждый пациент сможет подписать договор с выбранным врачом… Каждый врач сможет зарабатывать 35 тысяч гривен в месяц и более.
Как я писал еще в прошлом году, и как оказалось на практике – пациент не может подписать договор с врачом поликлиники/амбулатории, т.к. врач не является хозяйствующим субъектом. И вот мы видим, что подписываются не договора, а декларации. И не между пациентом и хозяйствующим субъектом, а только лишь пациентом. Ну а врач сможет зарабатывать подобную сумму, а получать начисления. Из которых надо будет потратиться на транспорт, аренду, коммуналку, зарплату медсестре, налоги, юридическое и бухгалтерское сопровождение, средства дезинфекции, пополнение аптечки, расходных материалов и пр. И даже не каждый врач, а врач частной практики. С чем у нас большие проблемы (детально – далее в тексте).
Если закон примут на текущей сессии Верховной Рады, мы начинаем реформу на «первичке» с 1 июля. Правки в бюджет дают возможность повысить врачам «первички» доходы уже с июля, и даже больше, чем мы рассчитывали ранее. За год — до 1 июля 2018 года — у нас будет достаточно данных, чтобы рассчитать Государственный гарантированный пакет до 15 сентября 2018 и сверстать реальный бюджет на 2019 год. Но если до 16 мая не проголосуют за этот закон, то реформу отложат на 4—5 лет.
Совсем непонятно, почему реформу пришлось бы отложить. Даже если бы не приняли МЗовский законопроект – на подхвате было несколько альтернативных проектов. Как минимум не хуже, а два из них даже значительно лучше МЗовского. И даже проект по реальному внедрению многоуровневой страховой системы. Повышения зарплат не случилось ни с 1 января 2018, и вряд ли случится для большинства даже с 1 июля 2018 (подробнее – далее в тексте). Нацслужба здоровья – создана пока лишь на бумаге. Перечня «бесплатных» услуг «гарантированного пакета» как не было, так и нет. К всеобщему переходу на новую модель финансирования до сих пор не готово ни министерство, ни учреждения.
Ну а теперь детально по пунктам, что мы имеем на практике по состоянию на сегодня.
Декларации
Официальная форма декларации, согласно Приказа МОЗ №503 от 19.03.2018 существенно отличается от презентованной ранее. И по сути, является заявлением на выбор обслуживающего врача и информационным согласием на обработку персональных данных. Чем мало отличается от формы 025-09/о, действовавшей с 2011 года. И самое примечательное тут то, что в официально утвержденной форме нет не только подписи врача, но даже и подписи руководителя учреждения. А стороной-исполнителем, как и прежде, является медучреждение. То есть на выходе мы получаем односторонний документ, подписываемый лишь пациентом. Не более чем статистическую форму.
Естественно, и вопреки ожиданиям пациентов, этот документ не предусматривает никакой двусторонней ответственности. Не вносит никаких дополнительных прав пациентов, не привносит какой либо дополнительной ответственности учреждения или врача перед пациентом.
И также не способствует созданию какой-либо конкуренции между врачами за пациента. И даже более того, согласно установленного тем же приказом порядка выбора врача, врач оказывается в полной зависимости от медучреждения. Так как при увольнении или смене места работы все декларации аннулируются. Пациенты в таком случае должны подавать декларацию снова.
Другой неприятный момент для пациентов заключается в том, что в случае невыполнения им врачебных предписаний, медучреждение имеет право аннулировать декларацию в одностороннем порядке, по заявлению лечащего врача. Даже не учитывая фактор нехватки врачей первичной медицинской помощи (более 15 тысяч по всей территории государства), такая норма может привести к созданию обратной конкуренции – не конкуренции врачей за пациента, а конкуренции между пациентами за врача.
Финансирование. Что было, как будет, и с чем это едят
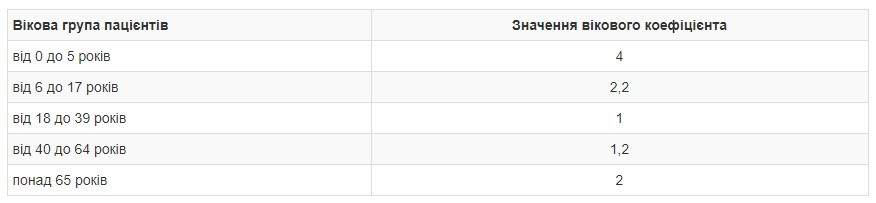
Да, действительно, с этого года предусмотрена новая норма финансирования из расчета на одного пациента. Да, действительно, это 370 гривен и даже более для разных возрастных групп согласно представленных коэффициентов.
Выглядит действительно заманчиво, если бы не одно «но». На выполнение данных обязательств, согласно возрастному срезу населения, государству потребуется 24 млрд гривен ежегодно. Но в бюджете предусмотрено всего лишь порядка 12 млрд гривен на первичную медицинскую помощь через механизм субвенций (в 2017 году – порядка 11.5 млрд). А на новый механизм финансирования по договорам между учреждениями и НСЗУ предусмотрено лишь 8,5 млрд гривен (в проекте бюджета 2018 принятом в первом чтении – было 13 млрд).
Даже более того, согласно распоряжения Минздрава, разосланного главам областных администраций и КМДА, на новый тип финансирования остается всего лишь 2 млрд гривен. А остаток перебрасывается обратно в субвенционную часть.
Выходит, что в этом году Минздрав планирует перевести на новую систему финансирования лишь менее 10% учреждений первичной медицинской помощи. Замечательный уровень планирования и выполнения собственного плана реформы.
Далее еще интереснее. Все это счастье – не только лишь для всех.
Переход из статуса бюджетных установ к субъекту хозяйствования
На данный момент все медучреждения являются государственными. Вне зависимости от формы собственности. Они являются распорядителями бюджетных средств и действуют строго по бюджетному кодексу, по сметному принципу. Зарплаты сотрудников привязаны к тарифной сетке, а зарплатный и премиальный фонды, фонды коммунальных услуг, закупки медикаментов и пр. – являются защищенными статьями бюджета и не могут быть изменены в течение финансового года. Т.е. зарплата врача не зависит ни от чего более, кроме тарифной сетки и предусмотренных разовых премий.
Какие же появляются варианты перехода к автономному субъекту хозяйствования?
Первый вариант: подписание договора с распорядителем бюджетных средств (Национальная Служба Здоровья Украины).
Второй вариант: вхождение распорядителей бюджетных средств нижнего уровня в сеть распорядителей. Например, объединения в сеть всех медучреждений административно-территориальной единицы (района, города). Тогда распорядителем средств становится соответствующий орган местного самоуправления (согласно приказа министерства финансов №938 от 23.08.2012).
Таким образом, медучреждения из распорядителей бюджетных средств, превращаются в получателей.
При этом полная финансовая автономия и 370 гривен на пациента достигаются лишь в первом случае.
Во втором же случае автономия получается лишь частичная, т.к. учреждения (предприятия), хоть и теряют привязку к тарифной сетке и к защищенным статьям бюджета, но сами статьи бюджета и сметный принцип финансирования остаются на месте. И общий бюджет по-прежнему остается зависимым от субвенции, полученной распорядителем. А т.к. размер субвенций поменялся незначительно – раздувать свои бюджеты никто не станет. Ибо за невыполнение бюджетных обязательств – прокурор-суд-тюрьма.
Так вот, памятуя о том, что МОЗ запланировал перевести на договорную основу менее 10% учреждений, 370 гривен за пациента грозит только им.
Но и это еще не все.
Согласно проекта постановления Кабмина «Про затвердження Порядку реалізації державних гарантій медичного обслуговування населення за програмою медичних гарантій для первинної медичної допомоги на 2018 рік», переход на контрактную модель финансирования возможен только в том случае, если к этому готовы все медучреждения (предприятия), привязанные к тому или иному областному бюджету (и городскому бюджету г. Киева). Грубо говоря, если хотя бы одно учреждение (предприятие) в области (или г. Киев) не успевает собрать нужное количество деклараций и подписать договор в срок – то подписание и со всеми остальными учреждениями (предприятиями) не состоится.
И кроме собственно сбора деклараций, необходимым условием является еще и подключение медицинской информационной системе (e-health или другая сертифицированная система). Т.е. каждое рабочее место должно быть оснащено компьютером с доступом в сеть интернет.
А в большинстве поликлиник и амбулаторий компьютеры с интернетами есть разве что в администрации. В сельской местности – только в единичных амбулаториях, про ФП и ФАПы вообще речь не идет.
И для подготовки к этому Минздравом не было предпринято никаких шагов.
А когда представители Минздрава, ранее заявлявшие, что ни о каких субвенциях не может быть и речи, что они никогда не согласятся на продолжение субвенционного принципа финансирования медучреждений, теперь заявляют, что «их вынудили пойти на этот шаг, ради принятия закона в целом», знайте – что вам нагло врут. И очередной раз показывают уровень своей «компетенции».
Ведь если бы законопроект приняли в исходном варианте, вся первичка на территории государства осталась бы без денег. Нет контракта с НСЗУ – нет денег. Но даже если бы в приказном порядке все медучреждения обязали бы подписать контракты с НСЗУ – денег все равно бы не было. Ведь нет декларации – тоже равно нет денег. А ведь кто-то обещал запустить систему еще в 2017 году, если законопроект примут в марте-мае, хотя никаких технических возможностей для этого не имелось.
Зарплаты
Для начала стоит отметить, что минимальный уровень зарплат медработников теперь не будет привязан к тарифной сетке. Но так же он и не задекларирован ни в одном из принятых законов. Т.е. лежит полностью на совести руководителя учреждения (предприятия). И вот тут есть несколько нюансов. Первый нюанс описан выше.
Второй нюанс – постоянное недофинансирование фондов капитальных и текущих трат, постоянное повышение стоимости коммунальных услуг. Любой директор новосозданного предприятия в первую очередь будет заботиться именно об этих фондах. Если ранее все возможные долги (за коммуналку, недостаток реагентов, лекарственных средств, расходных материалов) списывались на вышестоящие инстанции, т.е. на нехватку бюджета, то теперь директора будут нести персональную ответственность.
Тем более, что законом теперь четко пределен перечень тех услуг, которые должны быть предоставлены каждому нуждающемуся пациенту в обязательном порядке (1. Загальний аналіз крові з лейкоцитарною формулою. 2. Загальний аналіз сечі. 3. Глюкоза крові. 4. Загальний холестерин. 5. Вимірювання артеріального тиску. 6. Електрокардіограма. 7. Вимірювання маси тіла, зросту, окружності талії. 8. Швидкі тести на вагітність, тропоніни, ВІЛ, вірусні гепатити). Т.е. при постоянно растущих расходах на коммунальные услуги – возрастут и расходы на текущие траты. И что в конце концов останется у руководителя на зарплатный и премиальный фонды – одному богу известно.
Следующий нюанс – поднимая зарплату врачам первого звена (терапевтам, педиатрам, семейным врачам) руководитель не сможет не поднять зарплату и другим медработникам – медсестрам, санитаркам, узким специалистам, лаборантам и т.п. Т.е. потенциальная прибавка к зарплатному фонду размывается на всех сотрудников предприятия.
В итоге даже двукратное увеличение общего финансирования (в идеальных условиях) вряд ли приведет хотя бы к 20% росту зарплат медперсонала.
Нехватка врачей
Минздравом установлены новые нормы ведения пациентов. 2000 пациентов на одного терапевта, 1800 на семейного врача и 900 пациентов на педиатра.
Потребность во врачах общей практики составляет 21000 человек, а потребность в педиатрах – 9000 человек на все государство. Но фактически мы имеем в наличии 14000 терапевтов и семейных врачей, то есть две трети от необходимого количества и 2500 педиатров, то есть менее трети от необходимого количества.
При этом достигли пенсионного возраста среди терапевтов/семейников – 35% врачей, среди педиатров – более 40%. Даже если перевести детей старше 5 лет на обслуживание врачами общей практики, на педиатрах все равно останется висеть избыточная нагрузка (по статистике 2017 года у нас почти 3 млн детей возрастом до 5 лет). Но при этом еще почти 6 млн пациентов (дети 5-18 лет) лягут грузом на плечи врачей общей практики. Таким образом, общая нехватка врачей первого звена у нас составляет 13,5 тысяч человек или 55% от потребностей. Т.е. мы снова имеем конкуренцию между пациентами за врача, но никак не наоборот.
Дискриминационные аспекты
а) Сельская местность.
Сельская местность традиционно находится в дискриминированном положении по отношению к городу в плане доступности медицинских услуг. Тут и самая большая нехватка специалистов в целом, и особенно нехватка педиатров. В связи с этим, многие ЦПМСД (центри первинної медикосанітарної допомоги), являясь коммунальными предприятиями, вообще не имеют лицензии на оказание педиатрической помощи. И для хоть какого-то выравнивания ситуации, не говоря уж о полном статус-кво, никаких предпосылок не создается. Даже более того, теперь сельская медицина оказывается дискриминированной так же и в финансовом плане.
Ранее из общего медицинского бюджета на первичную и на стационарную помощь выделялось по нормативам 30% на первичную помощь в городских районах и 40% в сельских районах, что соответствовало примерно 270 гривен на пациента в городе и 310 гривен на пациента в селе. Теперь же тариф становится единым и составляет 370 гривен на пациента (и то, как мы помним – не только лишь для всех).
При этом, в сельской местности удельная часть затрат на коммунальные и транспортные услуги значительно выше чем в городе, из-за разветвленной структуры (ЦПМСД-амбулатории-ФП/ФАП) и большей протяженности маршрутов. Да и материально-техническая база существенно уступает таковой в городе. Что в свою очередь потянет еще больше расходов на текущие траты. В конечном итоге в сельских районах может вообще не оказаться никаких дополнительных средств для расширения зарплатного и премиального фондов. Кроме этого помнить стоит еще и о том, что число прописанных в сельской местности людей существенно отличается от постоянно проживающих. И вот эта категория дителей подписывать декларации будет не в селе, а по месту проживания.Таким образом район с паспортным населением в 30 тысяч человек теряет 25-30% населения. Т.е. деклараций от пациентов.
б) Непоследовательность реформы.
Ввиду того, что на новую модель финансирования на данном этапе переходят только учреждения (предприятия) первичной медицинской помощи, а все остальные учреждения продолжают финансироваться по бюджетному принципу – эти учреждения остаются без потенциального увеличения финансирования, а сотрудники – без потенциального роста зарплат.
в) Неодновременность перехода на контрактную модель.
Из-за неодновременности перехода, учреждения (предприятия) не перешедшие на контрактную модель (а таких будет большинство), оказываются дискриминированными в финансовом плане перед перешедшими. А жители соответствующих городов (районов, областей) – дискриминированными по объему медицинских гарантий и потенциальному качеству обслуживания.
Все это является прямым нарушением ст. 24 и косвенным нарушением ст.49 Конституции.
г) Частная практика.
Тут уже в дискриминации оказываются городские врачи. Стоимость аренды кабинета, большая зарплата медсестры, большая стоимость лабораторных исследований, юридического и бухгалтерского сопровождения, при неизменном тарифе оставит врача, решившего открыть кабинет в Киеве, практически без зарплаты для себя. В это же время, в условной Хацапетовке, с мизерной стоимостью аренды и возможностью платить меньшую зарплату медсестре и меньше платить за сопровождение – позволят врачу частной практики рассчитывать на неплохие гонорары. Если он, конечно, сможет найти себе достаточно пациентов.
Качество медицинской помощи
Тут, увы, никаких подвижек нет. Кроме гарантий на проведение базовых анализов и обследований, никаких новых гарантий у пациента не появляется. Не вводится никаких критериев оценки качества работы медперсонала. Соответственно нет и никаких новых штрафных санкций для врачей. НСЗУ существует пока лишь на бумаге. Нет пока никаких внутренних норм и инструкций, и утвержденной структуры нет, и даже проекта нет. Так что эффективность письменных жалоб остается на прежнем уровне. Вся система контроля таковой и остается. По 1-2 человека в отделах по работе с обращениями граждан в областных отделах здравоохранения и аж 10 человек в центральном аппарате МОЗ.
Частная практика
Если вы полагаете, что открыть частный кабинет теперь стало намного проще, как заявляют об этом в Минздраве, то вынужден вас расстроить. Из всех нововведений ускорился лишь сам процесс выдачи лицензии. Но он и ранее занимал не более 5-10% затраченных условий и времени. Как и прежде, любой желающий сначала должен сначала найти оборудовать подходящее помещение, согласно ДБН (Державні Будівельні Норми) В.2.2-10-2001 (Будинки і споруди ЗАКЛАДИ ОХОРОНИ ЗДОРОВ’Я) и Табеля оснащения, получить заключение о соответствии всем нормам, и только потом можно подавать документы на получение лицензии.
Но подыскать подходящее помещение для кабинета – не так-то просто.
Для начала это должен быть нежилой фонд. Далее – это должен быть не более чем 2-й этаж. Затем – соответствие помещений по площади. Да-да, не просто самого кабинета, а именно помещений. В минимальном варианте общей площадью не менее 47 м2, с отдельным санузлом, соответствием всем ДБНам и СанПіНам (Санитарные Правила и Нормы). Можно было бы отказаться от процедурного кабинета, если вы не собираетесь проводить никаких медицинских процедур и манипуляций (уколы, забор крови и т.п.), но вряд ли разрешат.
В частности, должна быть установлена приточно-вытяжная вентиляция, освещенность тоже должна соответствовать нормам, все отделочные материалы должны быть сертифицированными, и сама отделка – соответствовать все тем же нормам.
И ни в коем случае не подумайте забыть или забить на нормы противопожарной безопасности! Дядя пожарный инспектор не спит и тоже хочет кушать.
И еще, если вы решите попробовать сделать кабинет из обычной квартиры, то тут у вас остается выбор между первым этажом и… первым этажом. Тягомотина с переводом квартиры из жилого фонда в нежилой фонд и пристройка отдельного входа. И связанная с этим тягомотина с архитектурным управлением.
Пример Польши
Почему именно Польши, а не Британии, как декларируется? Да потому, что общего с британской системой у нас не так-то и много. А именно – только единый национальный государственный оператор. Даже в Польше не точно скопирована британская модель, ну а мы, в свою очередь, не совсем точно копируем уже польскую. Из анонсов по реформе стационарной помощи не ясно вообще ничего.
Размеры ставок, набор ставок, порядок выбора того или иного набора ставок для того или иного учреждения, должны быть описаны отдельными подзаконными актами, даже проектов которых пока не существует. В формате статьи расписывать подробно не выйдет, это тема для отдельного материала. Развенчивая очередной миф, созданный Минздравом, отмечу лишь, что в отличие от классической страховой системы, где деньги действительно идут ЗА пациентом, во всех системах с финансированием из единого центра – деньги идут исключительно ПЕРЕД пациентом.
Заказчик услуг (НСЗУ) платит исполнителю (больницы) вперед, на основании плана, куда включаются и безусловные расходы медучреждения (зарплаты, капитальные расходы, оплата коммунальных и других услуг третьи сторонам), и расходы непосредственно на оказание медицинских услуг (лекарственные средства, инструментарий, содержание аппаратуры и прочее). К слову, в Украине соотношение безусловных расходов и расходов на пациента составляет 80/20. И размер этих выплат корректируются от одного бюджетного периода к другому, в зависимости от количества услуг (как например, в Польше) или от количества и типов пролеченных случаев.
Итак, что нам необходимо знать о польской медицине, языком цифр. Среди 34 стран Евросоюза Польша находится на 31 месте по индексу здоровья. Индекс здоровья – многофакторный показатель, включающий статистические показатели здоровья нации (заболеваемость, смертность, осложнения, рецидивы и т.п.) Но особенно интересно он выглядит на фоне тех сумм, которые тратит государство на медицину в пересчете на душу населения. Общий бюджет Минздрава Польши – более 20 млрд долларов (против порядка 3 млрд у нас), что в пересчете на душу населения составляет порядка 530 и 70 долларов соответственно. В Британии, для сравнения, – 600 долларов на пациента в год.
Почему же «не взлетело» в Польше при сопоставимых с Британией тратах на одного пациента и что же поляки собираются менять?
Для начала – поляки не учли разницу в уровнях жизни. И развитость частного медицинского рынка в Британии, объем которого сопоставим с государственными расходами. Как в Польше, так и в Британии маршрутизация пациентов (движение от места оказания первичной помощи до узкого специалиста или стационара) довольно сложна и затратна по времени. Ожидать приема узкого специалиста можно до нескольких недель. А плановой госпитализации – до нескольких месяцев. В Британии это описывается отдельным законом – т.н. «законом 18 недель», который гарантирует плановую госпитализации не позднее чем через 18 недель после назначения.
Кроме этого, в свое время в Польше, как предлагают сделать это и у нас, не пошли по пути объединения всех медучреждений в общенациональную сеть, предоставив медучреждениям не только финансовую, но и значительную административную автономию, в отличие от Британии. Там все медучреждения прямо подчинены соответствующей службе здоровья (Англии/Шотландии/Ирландии/Уэльса). Например, национальная служба здоровья Англии является крупнейшим в мире работодателем с общим количеством сотрудников более одного миллиона.
Так же, как и планируют у нас, отправной точкой для расчета тарифов в Польше взяли оплату за услугу. В результате появилось негласное деление пациентов по сортам – при прочих равных условиях, врачи или клиники более заинтересованы в том пациенте, которому можно оказать больше услуг, чтобы получить за это больше денег. А вот, например, в Германии, где основным распорядителем средств является не государство, а земские больничные кассы, упор делается на пролеченный случай, с дифференциацией по сложности лечения, что в принципе близко к страховой модели.
В общем, закончилось все очень печально. При огромных тратах на здравоохранение – 31-е место из 34-х возможных. Поляки поразмыслили и решили что-то поменять. Но так как менять что-то очень глобально, например, отказаться от «бесплатной» медицины они боятся не меньше нашего, решили пойти несколько иным путем. Узкими и неэффективными местами были признаны три компонента: административная независимость медучреждений, формирование тарифов на основе платы за услугу и система с единым национальным закупщиком медицинских услуг. От всего этого было решено отказаться.
Все медицинские учреждения будут объединены в общенациональную сеть под управлением государства через территориальные центры. А финансирование – наоборот, будет разделено по воеводствам, по принципу субвенций. И за основу для расчета тарифов предлагается взять ставку за пролеченный случай и ряд других факторов. По большому счету, кроме механизма расчета тарифов предлагается сделать административно-финансовую модель практически аналогичной нашей, с разницей лишь в механизме расчета тарифов.
Отдельно хочу остановиться еще на одном финансовом аспекте. На текущий год общий медицинский бюджет государства – 86 миллиардов гривен. Из них 60 миллиардов составляют медицинские субвенции по регионам (включая региональные закупки медпрепаратов и другие целевые программы).
И 26 миллиардов – затраты Минздрава (включая запланированные затраты на работу НСЗУ). Из которых 18 миллиардов – затраты центрального аппарата Минздрава. Из которых, в свою очередь, более 3 миллиардов только на зарплаты. При этом нам еще предстоит создать саму систему НСЗУ не только на бумаге, но и в жизни. С разветвленной региональной структурой, с тысячами новых сотрудников, если НСЗУ собираются сделать еще и эффективным контролирующим органом. А это еще дополнительные многомиллиардные траты.
Ну и заключительная глава.
Мы разобрались с обещаниями Минздрава во время пиар-кампании по продвижению законопроекта. Теперь давайте разберемся с теми целями, которые декларировались.
Прозрачность финансирования
В некоторой мере да, станет больше прозрачности в вопросах финансирования первички, на этапе распределения бюджетных средств отдельным заведениям. Но с другой стороны, ранее защищенные статьи бюджета, которые никаким образом не могли быть потрачены «налево», теперь перестают быть таковыми, и что будет твориться с бюджетами на уровне отдельных учреждений (предприятий) – теперь одному богу известно.
В плане же финансирования стационарной помощи законопроект лишь еще больше напустил туману. Лично я и многие эксперты видят тут огромные коррупционные и дискриминационные риски, ведь в конечном итоге все механизмы будут расписываться в подзаконных актах. И прописать их можно так, что распорядитель бюджета (НСЗУ) сможет крутить этим бюджетом круче, чем цирковая гимнастка крутит обручем.
Право пациента на выбор врача
Это право было у пациентов уже давно, полуформально – еще с конца 90-х. Приказом уровня министерства пациент имел право на выбор врача путем подачи письменного заявления. С 2011 право на выбор врача было закреплено формально, в регистрационной форме 025-09/о. А декларация всего-навсего заменила эту форму. Опять не уровень закона, и даже не постановления Кабмина.
Лечение на базе доказательной медицины с использованием унифицированных протоколов!
Полагаю, что вам уже не покажется странным, что и об этом нет ни слова ни в законе, ни в подзаконных актах. Это и неудивительно, ведь адаптированные клинические протоколы, на базе соответствующих международных клинических протоколов, у нас ввели еще в 1998 году. И все это время протоколы пересматривались и обновлялись практически ежегодно.
Беспрецедентная борьба с коррупционерами в медицине
И тут далее заявлений дело не пошло. В законе не описано ни единого механизма, позволившего бы снизить коррупционные риски. Нет их и в подзаконных актах. И даже никаких проектов на эту тему нет.
Взаимоисключающие пункты «Деньги за пациентом» и «мы не будем платить за койко-места и койко-дни»
Даже если забыть о том, что большая часть бюджета идет не на оплату стен и койко-мест, а на зарплаты и админрасходы, то копнув немножко вглубь вопроса, можно с легкостью выяснить, что т.н. плата за койко-места и койко-дни – и есть те самые деньги за пациента. Только не привязанные к конкретному пациенту, а статистически усредненные на общее количество и тип пациентов за год (я расписывал подробно еще в прошлом году). И по большому счету механизм начисления практически не меняется. Лишь предлагается еще большая «уравниловка» в виде единых тарифов, а не исходя из потребностей той или иной клиники.
Создадим здоровую конкуренцию на рынке медуслуг!
И тут впросак. О какой здоровой конкуренции может идти речь, когда 90-95% рынка оказывается поделенным между региональными (на уровне районов городов и областей) монополистами в сфере первичной медпомощи. А в сфере госпитальной помощи устанавливаются единые тарифы для всех клиник на всей территории государства? Когда вместо ценовой дерегуляции и создания возможностей для рыночной конкуренции, рынок лишь более монополизируется а зарегулированность лишь возрастает?
Автономизация учреждений здравоохранения!
Да, свершилось. Только вот незадача, это был совсем не МЗовский законопроект 6327, а проект 2002, который разрабатывался с 2015 года совместно командой еще министра Квиташвили, специалистами Национальной рады реформ и представителями медицинского комитета ВР.
Доступные лекарства!
Снова мимо. Снова законопроект совсем ни при чем. И снова же это не заслуга нынешней команды. Сама программа разрабатывалась еще при министре Квиташвили и и.о. министра Перигинце, и утверждена постановлением Кабмина еще до прихода нынешней команды.
Смотрите, что же у нас выходит: часть декларируемых целей достигнута. Часть – провалена. Часть – достигнута, но тут нет заслуги нынешней команды. И что самое главное, любая из достигнутых целей могла быть решена и без законопроекта 6327, о который было сломано так много копий.
Автономизация? Отдельный законопроект. Перевод из статуса бюджетных учреждений в самостоятельные хозяйствующие субъекты? Был возможен и так, путем объединения в сети. Установление тарифов? Делается постановлением или приказом Кабмина. И так практически по каждому пункту.
Так кто же тогда объяснит, в чем был глубинный смысл такого яростного продавливания этого законопроекта? Может, стоит внимательно присмотреться к ближайшему окружению и.о. министра? А давайте присмотримся. Навскидку назову часть фамилий и организаций.
- Стефанишина Ольга, БФ «Пациенты Украины». Из «рядового члена» громадской рады при министерстве доросла до замминистра.
- Курпита Владимир, «Всеукраинская сеть ЛЖВ». Также был «рядовым членом», а стал директором Центра общественного здоровья при МОЗ.
- Шерембей Дмитрий, снова «Всеукраинская сеть ЛЖВ». Один из идеологов внедрения системы «e-health». Которая разрабатывалась на деньги западных спонсоров совместно с еще одной интересной организацией – «Transperency Ukraine».
Удивительный карьерный рост, не находите? Но не только это. Все они очень тесно связны между собой. Через другого не менее удивительного человека из не менее удивительной организации – Виталия свет Шабунина, руководителя ЦПК. Дело в том, что и Ольга, и Дмитрий являлись соучредителями и бенефициарами ГО «ЦПК». Только позже отпочковавшимися в отдельные БФ и ГО. Естественно понарошку, ведь до сих пор их связывают и общие финансовые интересы, и то, что в случае чего – тонуть тоже будут все вместе. И трижды судимый глава ГО «ЛЖВ», и бывший директор БФ «ПУ» (да, того самого БФ, который за все свое существование не потратил ни копейки на благотворительность) и их духовный лидер Виталий.
Вместо резюме повторю тезис Антона Швеца о том, что механическое копирование каких либо моделей, без учета суровых реалий и предпосылок, никогда не приносит ожидаемых плодов.
И выскажу свой, о том, что в наших реалиях, где медицинская тема является одной из самых заполитизированных, на которой испокон веков играли и играют как власть предержащие, так и оппозиция. Власти всегда было (и есть) выгодно держать медицину в ежовых рукавицах, изредка подкармливая пряниками. А оппозиции всегда удобно критиковать власть за «труп советской медицины».
А еще вокруг медицины всегда вьется стая приживал, так и норовящих оторвать кусок пожирнее. Ведь медицина, особенно на глобальном уровне, она как Восток – дело тонкое. И темное. Море нюансов, море лазеек, море возможностей. А тут еще и централизованные закупки вывели из-под действия закона о госзакупках. Ну как тут не приживиться? Но это уже тема для совершенно отдельной истории.